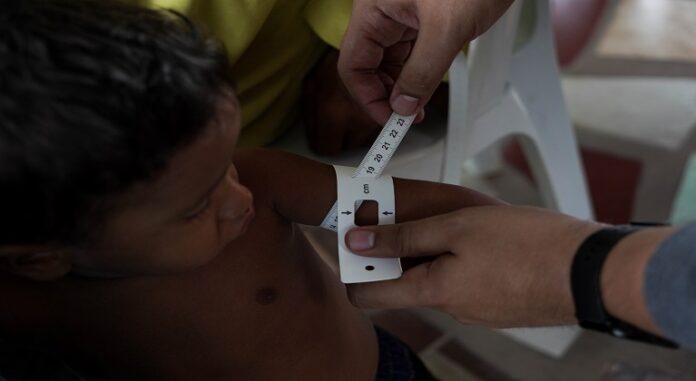
El síndrome del hijo de la mina agrupa un conjunto de síntomas que manifiestan niños menores de dos años, dejados atrás por madres que se marchan a trabajar en las minas de oro al sur de Venezuela, empujadas por la crisis económica. Cuidados por abuelos, vecinos o incluso desconocidos, los niños crecen sin pecho ni leche de fórmula, desnutridos y vulnerables al abuso.
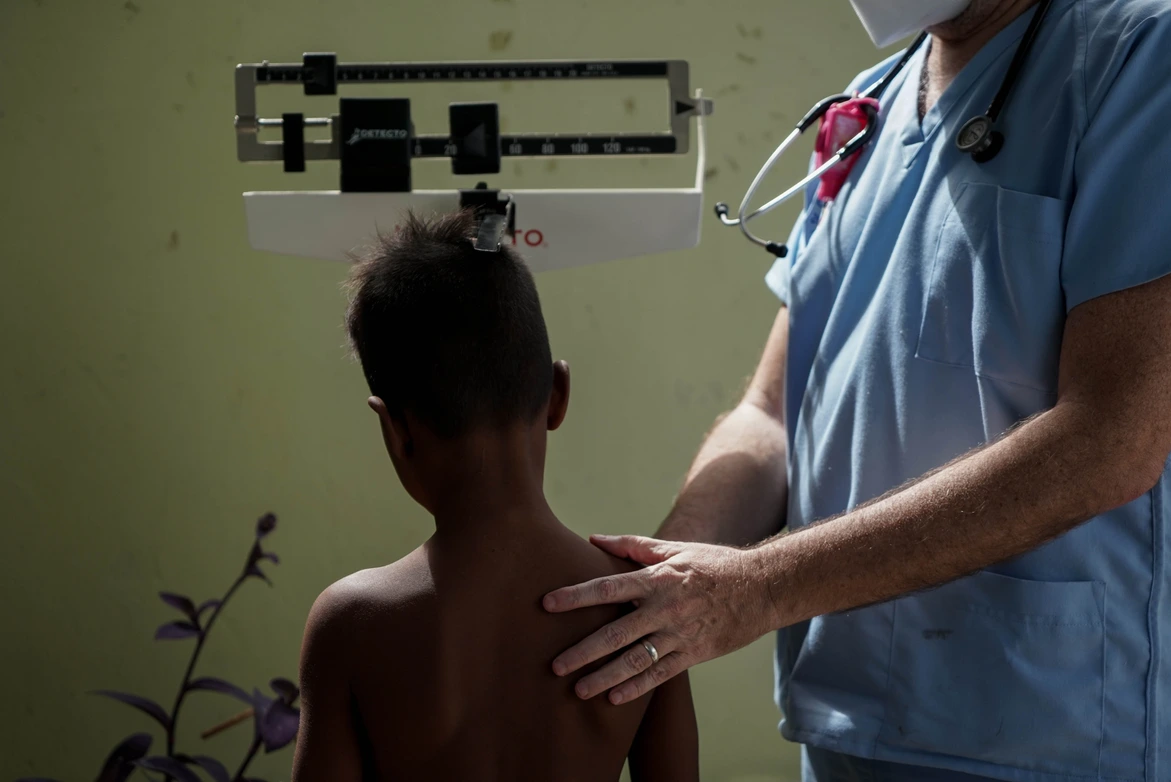
El doctor Carlos Hernández detectó el primer caso de desnutrición severa apenas entramos al patio de una casa transformada en sala de espera, el domingo 7 de noviembre de 2021. Señaló a una bebé que usaba un cintillo rojo con un lazo demasiado grande para su cabeza.
—Aquella niña es una kwashiorkor.
Las piernas y los brazos estaban hinchados. Un sarpullido se extendía por su cuerpo. El cabello era rubio y la piel pálida. Sin fuerzas para mantenerse erguida, dormitaba en el regazo de una mujer que la sostenía por el cuello para evitar que se ladeara. La boca parecía oprimida por mejillas muy abultadas.
La bebé corría el riesgo de morir.
La desnutrición severa se expresa de dos maneras. En la primera, el niño luce marasmático, como si la piel vistiera los huesos. La segunda opción, la menos frecuente, se denomina Kwashiorkor: el niño luce gordo, con el abdomen y las extremidades hinchadas, como la niña del cintillo rojo.
La palabra es un vocablo africano que significa “niño derrocado”. Alude al hijo mayor que es desplazado por la llegada de un segundo bebé, a quien la madre destina todos sus recursos y esfuerzos para alimentarlo. En castellano se lee cua-shior-cor.
Aquella mañana, la doctora Elvia Badell y el doctor Carlos Hernández recorrieron 131 kilómetros (81 millas) desde Ciudad Bolívar hasta los Barrancos de Fajardo, un pueblo de calles asfaltadas y viejas casas de cemento, sembrado en las márgenes del río Orinoco, al sur del estado Monagas.
Se proponían examinar a 30 niños atendidos por Ponte Poronte, un programa de recuperación nutricional financiado por la ONG venezolana Meals4Hope (Comidas para la esperanza).
Había transcurrido un año desde la última vez que evaluaron a los niños de Ponte Poronte. En noviembre de 2020, las madres de los Barrancos de Fajardo lograron que la alcaldía de Sotillo prestara un autobús para llegar a la clínica en Ciudad Bolívar.
De los 25 niños que fueron atendidos, 20 sufrían desnutrición severa y muchas de las madres no llegaban a pesar 40 kilos (88 libras). Esta vez, los pediatras se trasladaron en sus propios vehículos, cargados con suplementos nutricionales para menores de cinco años, madres embarazadas o lactantes, y vacunas.
Los médicos esperaban encontrar pacientes con el síndrome del hijo de la mina, una definición que acuñaron hace cinco años en las historias médicas de la clínica que regentan en Ciudad Bolívar.
Se trata de niños menores de dos años dejados atrás. Las madres se marchan a trabajar a las minas de oro al sur de Venezuela, empujadas por una crisis económica que les impide subsistir.
Sin acceso a leche materna, los niños quedan al cuidado de abuelos, tíos, vecinos o incluso desconocidos que no disponen de diez dólares cada tres días para comprar leche de fórmula. Por ello, el primer síntoma del síndrome del hijo de la mina es la desnutrición.
El operativo se convocó en casa de los Noguera, una familia que seis meses antes perdió a Emiliannis cuando faltaba un mes para que cumpliera dos años. Amaneció muerta en la cama de su madre tras sufrir un paro respiratorio.
Los médicos no pudieron explicar por qué falleció, estaba gorda y rozagante, todos pensaban que se había recuperado de la desnutrición gracias al tratamiento que le suministró el doctor Hernández.
Como es costumbre en el pueblo, vistieron el cuerpo con unas alas blancas brillantes para el velorio, como si fuera un ángel. Los Noguera decidieron ayudar a los médicos para evitar a otras familias el dolor que estaban viviendo.
La bebé del cintillo rojo se llamaba Jendriannys. Tenía un año y pesaba cinco kilos, la mitad de lo que debía para su edad según la Organización Mundial de la Salud.
La hinchazón indicaba que su organismo no producía albúmina, la proteína más importante de la sangre porque mantiene el agua del cuerpo dentro de los vasos sanguíneos. El cabello se volvió amarillo al perder la pigmentación por la falta de nutrientes. Se abrieron surcos en la piel para exudar el exceso de líquido.
Aquellas lesiones, llamadas pelagra, evidenciaban la falta de vitamina B3 o niacina, un compuesto abundante en cereales como el maíz, el trigo o el arroz. También en la carne, la leche, los huevos o las verduras verdes. Pero Jendriannys era demasiado pequeña para comer solo alimentos sólidos. Sus síntomas tenían otra explicación: falta de leche materna.

La lactancia materna es una estrategia evolutiva que permite al bebé hacer la transición desde el útero —un entorno cerrado, sano y seguro— hacia un mundo plagado por virus, bacterias, hongos y parásitos que pueden amenazar su supervivencia.
Si amamantar fuera una práctica universal podrían prevenirse anualmente 823.000 muertes en niños menores de cinco años y 20.000 fallecimientos por cáncer de mama, de acuerdo a una investigación publicada en 2016 por la revista científica The Lancet.
En la composición de la leche materna figuran moléculas ancestrales, previas a la aparición de los mamíferos, que se integran al sistema inmune del bebé a través de la lactancia.
Durante más de 200 mil años, la composición de la leche humana ha mutado a partir de la simbiosis entre la madre y el bebé para cumplir un objetivo más prioritario que la nutrición misma: proteger al recién nacido de los organismos infecciosos.
Si el bebé toma pecho y permanece en contacto con la piel de la madre durante la primera hora de vida, se sembrarán conductas neuroendocrinas en la madre que alentarán una lactancia materna prolongada, explica la doctora Badell a las madres en consulta.
Esta ventana de oportunidad se cierra con el paso de las horas, y pierde efectividad si es amamantado por primera vez cuatro, seis u ocho horas después del parto.
El primer instante de la existencia de un ser humano se conoce como “la hora sagrada”, el momento biológico ideal para fomentar el apego entre la madre y el bebé.
La OMS aconseja lactar durante los primeros seis meses después del parto, y luego combinar la leche materna con alimentos sólidos. Sin embargo, solo cuatro de cada diez bebés menores de seis meses reciben pecho exclusivamente en el mundo.
Apenas 37% se alimenta con leche materna en países de medianos y bajos ingresos como Venezuela, explica el pediatra venezolano Huníades Urbina en el editorial de la Gaceta Médica de Caracas de septiembre de 2021, dedicada a la lactancia materna.


El síndrome
Elvia y Carlos se graduaron de pediatras en 1993, dos años después de que los padres de Carlos fallecieran en un accidente de helicóptero. Carlos era hijo del doctor Hernández Acosta, uno de los pediatras más reconocidos de Ciudad Bolívar, 587 kilómetros (364,7 millas) al sur de Caracas, en el estado Bolívar.
Sin capital para comprar acciones en una clínica ni abrir un consultorio en Caracas, se instalaron en Ciudad Bolívar recién casados y con la primera hija en brazos, confiados en que el prestigio del doctor Hernández Acosta los ayudaría a levantar una clientela propia en aquella ciudad donde nadie los conocía.
La pareja pidió créditos bancarios para armar un laboratorio de diagnóstico y una sala de emergencia pediátrica. Poco a poco, instalaron una clínica privada en una casa de techo alto en la avenida Táchira de Ciudad Bolívar, a una cuadra del aeropuerto. La llamaron Centro de Pediatría Integral Dr. Carlos Hernández Acosta.

Durante los noventa y tempranos 2000, atendían a los hijos de los trabajadores de las empresas básicas, un complejo de industrias estatales que explotaba y procesaba el hierro, la bauxita, el oro, y los diamantes de Guayana, además de aprovechar el recurso hidroeléctrico del río Caroní. Por décadas, la producción de las industrias básicas fue la segunda fuente de ingreso para la economía venezolana después del petróleo.
A medida que entrevistaban a los padres, los pediatras llenaban el formulario del Graffar, un sistema de clasificación que les permitía conocer las condiciones socioeconómicas de la familia del niño para encontrar indicios sobre las causas de sus patologías.
Los padres más formados y con mejores sueldos obtenían menos puntos en el Graffar. Tenían mayor capacidad para ofrecer al niño dietas variadas y acceso a instalaciones sanitarias dentro de la vivienda, que minimizaban el riesgo de contraer infecciones. Las madres amamantaban a los menores de dos años y pagaban las consultas médicas a través de aseguradoras.
Por el contrario, el Graffar aumentaba entre los hijos de los mineros, los obreros de las industrias básicas y las familias pobres sin empleo. Los niños menores de dos años solían estar desnutridos porque no consumían leche materna ni de fórmula. Aconsejadas por abuelas que no dieron pecho, las madres preparaban biberones de leche completa mal diluida, crema de arroz y azúcar. Eran más baratos que la leche de fórmula y satisfacían al bebé aunque estuviese mal nutrido.
A partir de 2003, el gobierno de Hugo Chávez impuso controles de precios a los alimentos. Cuando la leche de fórmula se volvió más barata que la completa, mejoraron las medidas de peso y talla de los niños atendidos en la consulta popular de la clínica.
Sin embargo, las empresas básicas fueron desmanteladas y la producción industrializada del oro cesó tras el cierre de la compañía estatal Minerven en 2015. Un año después, el gobierno de Nicolás Maduro creó el Arco Minero, un área de explotación de casi 111.844 kilómetros cuadrados, más grande que la superficie de Cuba, donde minas de oro controladas por grupos armados se convirtieron en la mayor fuente de empleo al sur de Venezuela tras el colapso de las industrias estatales.
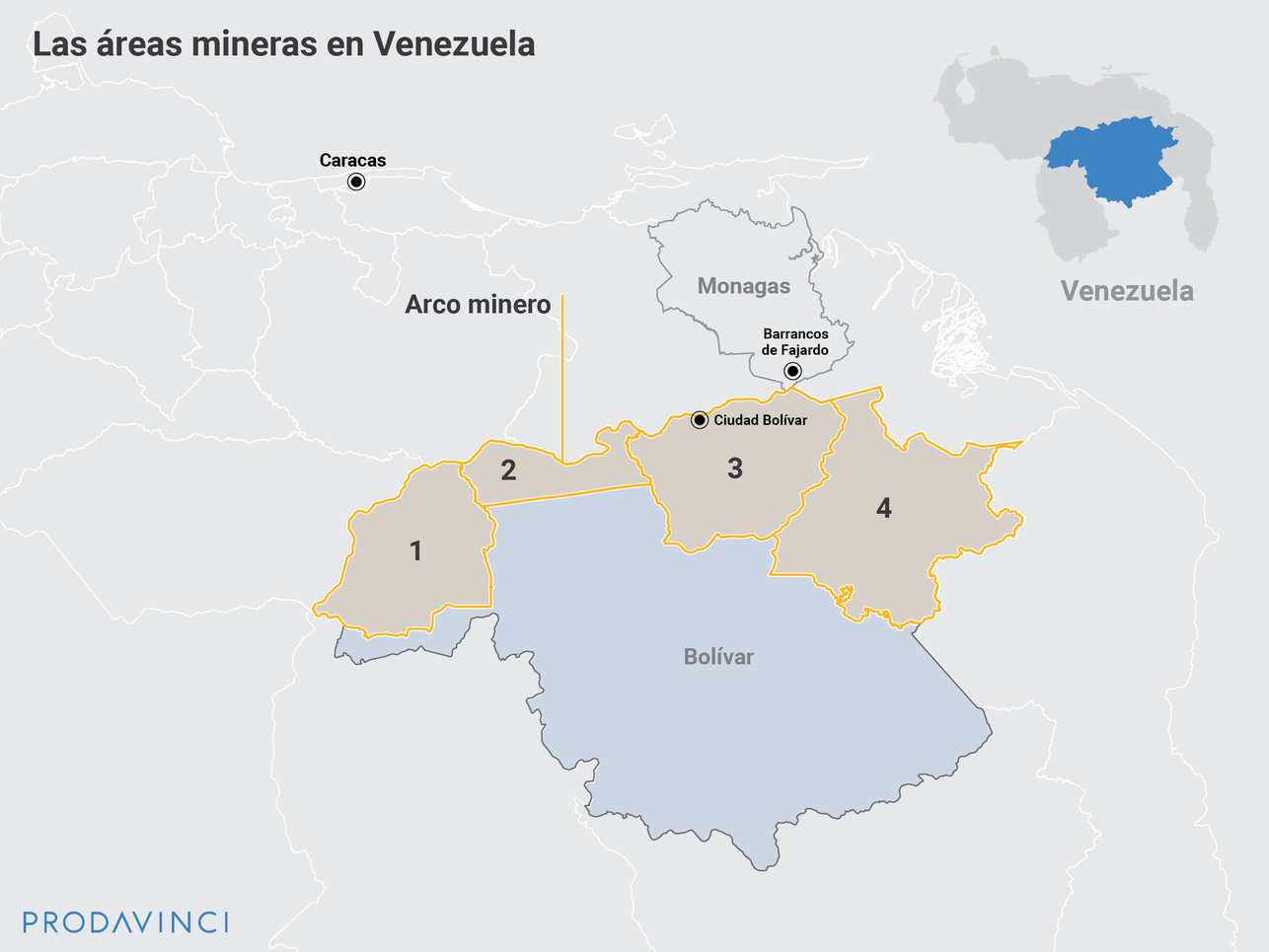
Mientras se asentaba el nuevo modelo de explotación minera, la inflación venezolana conquistaba el récord de ser la más alta del mundo: 16.958,88% entre enero de 2014 y diciembre de 2017, según cifras del Banco Central. El país entró en hiperinflación, un crecimiento mensual de los precios superior al 50%. Si el billete de más alta denominación de 100 bolívares compraba 12 cartones de huevos en 2008, diez años después no compraba ni un huevo.
Los criterios del Graffar dejaron de ser útiles para clasificar a las familias que trabajan en las minas del Arco Minero. Se perdió la correlación entre el nivel educativo de los padres, su ingreso y la calidad de vida del niño. Mineros que no terminaron la escuela ofrecen pagar la consulta con pacas de efectivo o gramos de oro que Elvia y Carlos rechazan por temor a ser asaltados. Aunque los padres tengan los bolsillos llenos, si los niños viven en las minas no disponen de instalaciones sanitarias que garanticen un entorno salubre.
Desde 2017, los pediatras observan en la consulta que no sólo emigran los padres. También lo hacen las madres de niños menores de dos años para trabajar como mineras, cocineras o prostitutas en zonas tan apartadas de la Amazonía venezolana, que no pueden regresar cada día para dar pecho ni disponen de señal para comunicarse. Prometen cubrir los gastos del bebé, pero en muchos casos desaparecen o no envían oro ni dinero. Como el cuidador no puede costear la leche de fórmula, el niño desarrolla desnutrición y queda vulnerable al abuso de cualquier adulto cercano al perder su primer escudo de protección. La madre.
Congalalá
Luisa Granado llevó a Jendriannys al operativo. No era su mamá ni su cuidadora principal, era prima del papá de la niña. Cada fin de semana pedía un aventón por la Troncal 10 para visitar a la bebé en Mata Negra, un pueblo de Monagas ubicado a 35 kilómetros (21,7 millas) del campo petrolero Morichal, un referente de prosperidad en la producción de la Faja del Orinoco, que alberga las mayores reservas probadas de crudo pesado y extrapesado del mundo.
En diciembre de 2011, el campo de Morichal generaba 169.000 barriles de crudo diariamente, 5.000 unidades por encima de la meta que se había propuesto Petróleos de Venezuela. Nueve años después, había perdido dos tercios de su producción y rondaba los 57.000 barriles por día en 2020. Este declive arrastró a los habitantes de Mata Negra y otros pueblos periféricos al desempleo y la parálisis económica.
Los abuelos paternos asumieron la crianza de Jendriannys una vez que los padres se fueron a las minas de Bolívar. La madre se marchó primero, cuando la bebé tenía dos meses de nacida.
El padre la siguió, y quedaron atrás dos hermanos mayores. Como los abuelos debían trabajar aquel fin de semana, Luisa tomó la iniciativa de llevar a Jendriannys a los Barrancos de Fajardo para que los pediatras la examinaran.
Luisa conoció a la bebé cuando tenía ocho meses. Lloraba mucho y no podía dormir. Lo atribuía a que no le habían crecido las pestañas. En realidad no tenía pelo y mostraba laceraciones por todo el cuerpo. La alimentaban con crema de arroz y azúcar desde que tenía dos meses. No disponían de diez dólares cada tres días para comprar una lata de leche de fórmula.
Cuando notaron que había perdido mucho peso, le dieron leche de chiva, hasta que pudieron llevarla por primera vez a la clínica pediátrica en Ciudad Bolívar y el doctor Hernández les entregó suplementos nutricionales rojos, el color que corresponde a la desnutrición severa.
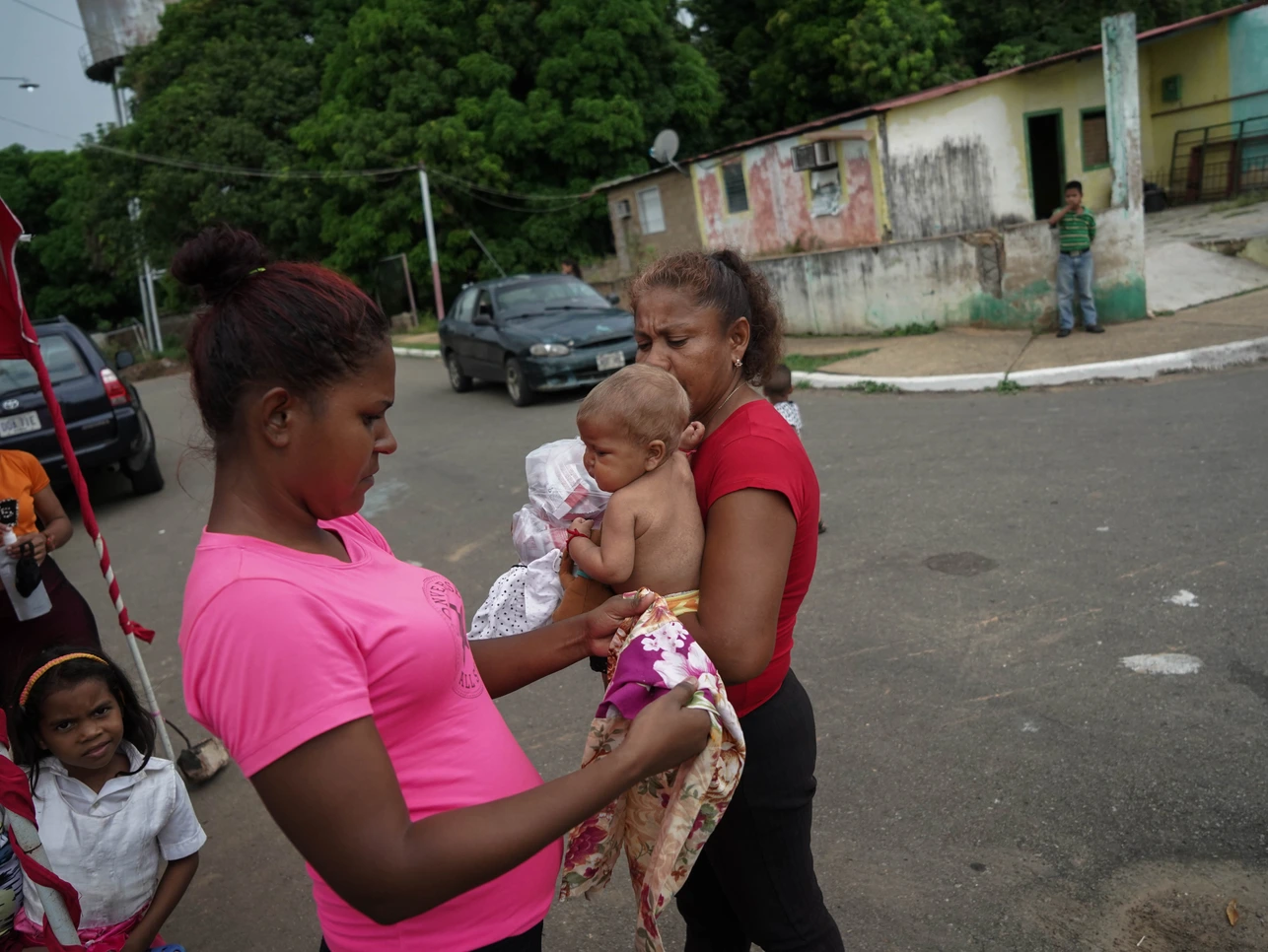
Jendriannys ya había superado la mitad de sus primeros mil días de vida, el período en el que se forman los tejidos y órganos del cuerpo. Durante las primeras semanas, se movía poco para que la mitad de sus calorías nutrieran al cerebro, que debía crecer 1% al día hasta los cinco meses.
Si hubiese recibido leche materna durante todo el primer semestre de vida, el período de maduración de su cerebro se habría prolongado hasta los 16 o 24 meses. Se habría robustecido la sustancia blanca, los tejidos más profundos del cerebro que comunican la materia gris con el resto del cuerpo.
La materia gris es la torre de control que comanda los músculos, la vista, el oído, el habla, la memoria y las emociones, así como nuestra capacidad para controlarnos y tomar decisiones. Aunque el retardo de crecimiento ya era inevitable, el tratamiento con suplementos nutricionales que Carlos estaba a punto de recetar podía impedir lesiones cognitivas.
Como cualquier recién nacido sano, el estómago de Jendriannys era del tamaño de una aceituna. Al principio succionaba unas pocas gotas de calostro, la primera leche que produjo su madre apenas parió, una concentración de proteínas, grasas, aminoácidos, vitaminas, anticuerpos y antivirales, que permitieron a las bacterias de la madre colonizar las vías respiratorias, la piel y el intestino de la bebé. La leche materna contiene 1.606 proteínas que activaron y fortalecieron su sistema inmune durante los dos meses que fue amamantada.
Cuando Jendriannys comenzó a ingerir harinas y carbohidratos como la crema de arroz, su organismo agotó las pocas proteínas que tenía para levantar el sistema inmune. Carente de las que necesitaba para retener el agua del cuerpo dentro de los vasos sanguíneos, se hinchó y quedó sin defensas para luchar contra las infecciones.
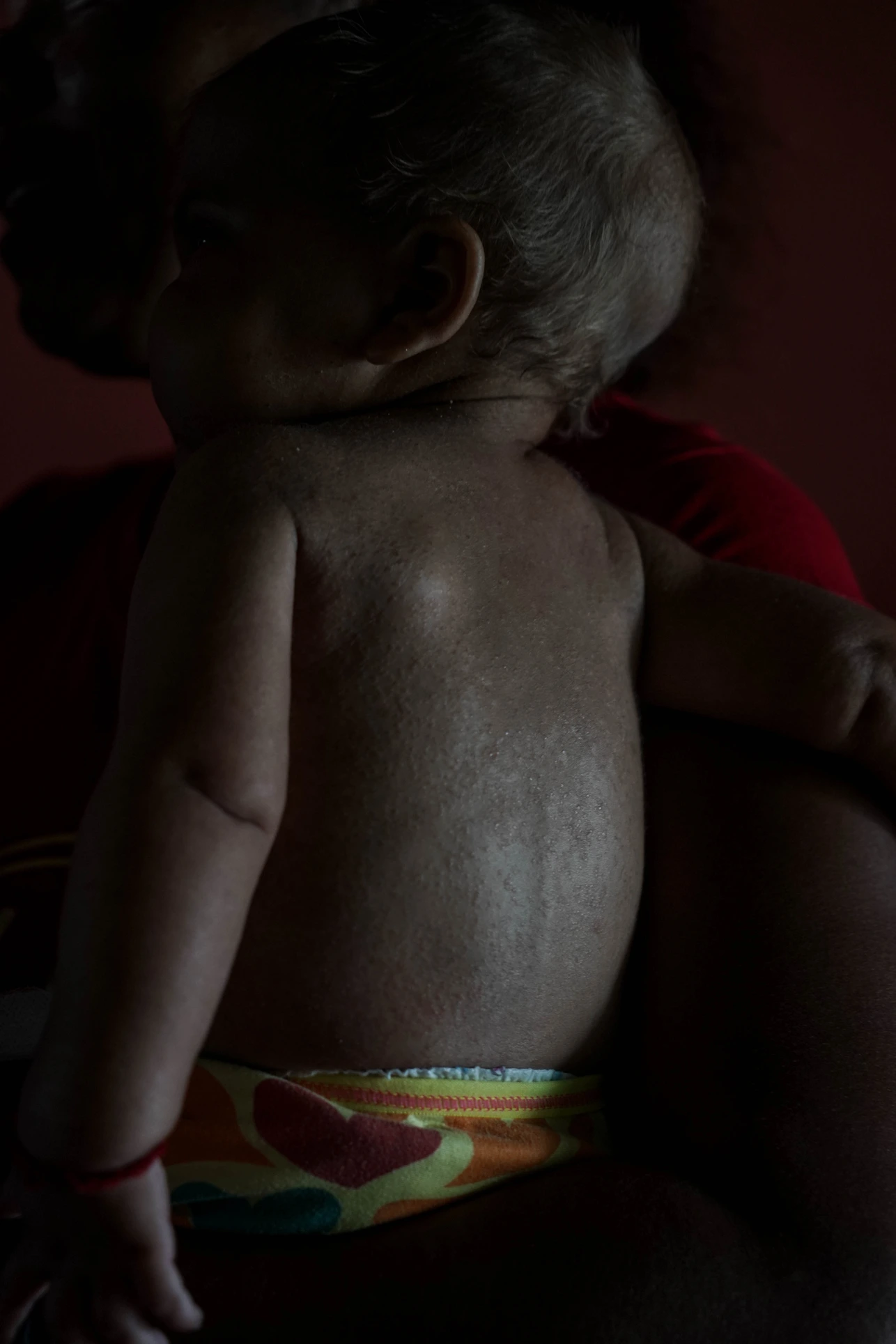
Luisa comentó que un primo había dicho que la niña tenía congalalá. Ella no sabía a qué se refería. Suponía que era “como un empacho en el estómago”. Carlos le explicó que era un término indígena, el nombre de la mata con la que bañaban a los niños que tenían pelagra, las manchas que anuncian la desnutrición severa, como las que tenía Jendriannys por todo el cuerpo.
Congalalá es la palabra que se emplea en el sur de Venezuela para referirse al kwashiorkor.
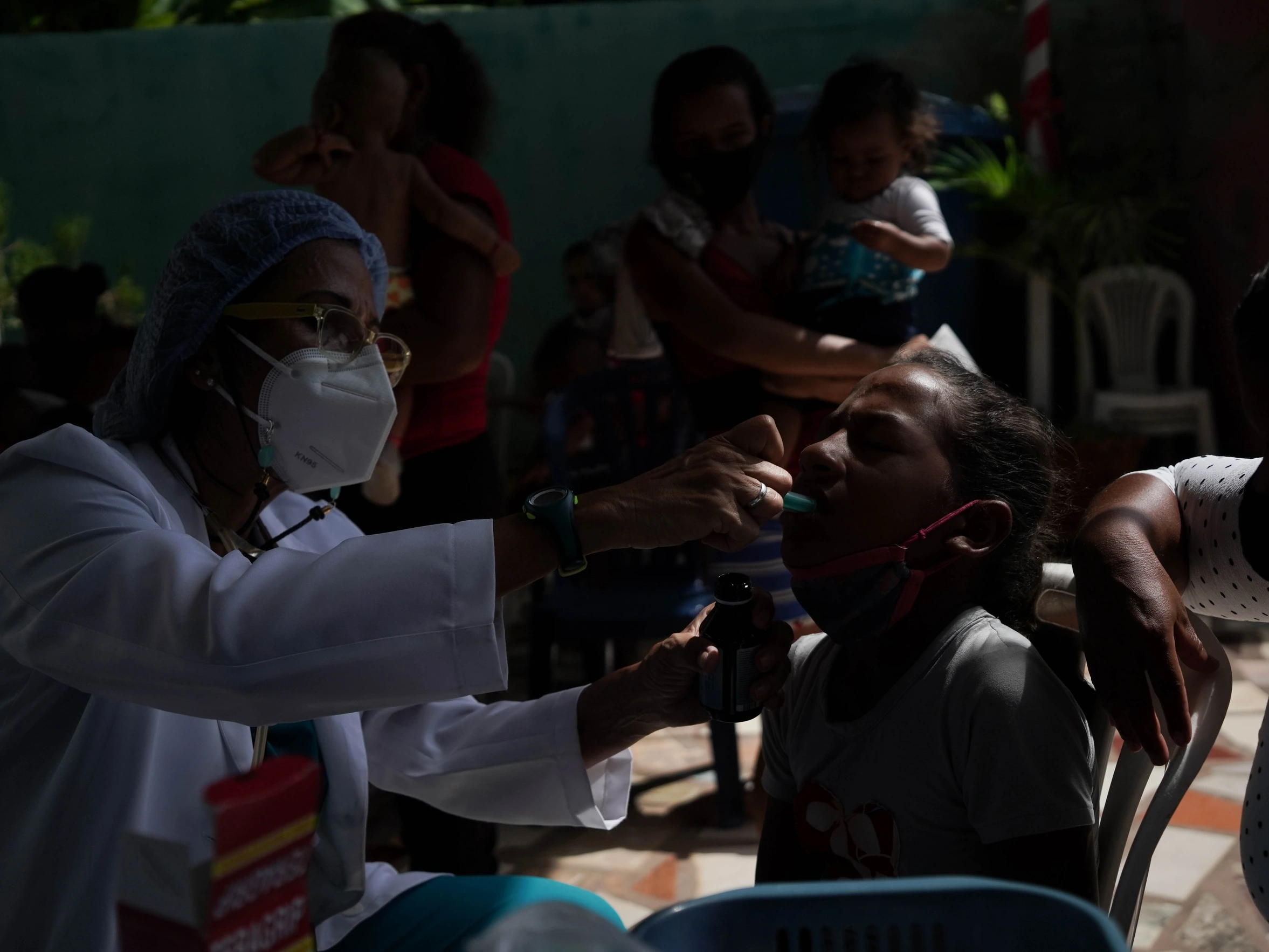
Al final de la consulta en el operativo, el doctor Hernández entregó a Luisa una bolsa con 60 RUTF (ready-to-use therapeutic food) o alimentos terapéuticos listos para usar, una crema de maní enriquecida con vitaminas que no se vende en las farmacias.
Las organizaciones de ayuda humanitaria donan los sobres, que cuestan 1,10 dólares cada uno, a hospitales, fundaciones y personal sanitario local. Se abren por una esquina y se entregan al niño para que chupe del empaque, sin necesidad de cocinarlos o mezclarlos con agua que pueda ser insalubre.
Si los cuidadores seguían la prescripción de que Jendriannys comiera dos RUTF al día, sin compartirlo con otros hermanos, primos o miembros de la familia, en una semana debía perder todo el líquido a través de la orina. A partir de ese momento comenzaría la recuperación. Desaparecerían las manchas y estaría más despierta, con la cabeza erguida. Dentro de un mes comenzaría a subir de peso.
Sin embargo, Luisa no era la cuidadora principal de Jendriannys. Como no sería la responsable de aplicar el tratamiento, debía explicar las instrucciones a los abuelos, y confiar en que ellos las seguirían al pie de la letra.
Antes de marcharse agradecida, Luisa sugirió al doctor que visitara pueblos alejados del Orinoco.
—Por ahí pa’dentro eso está lleno de niñitos con congalalá.

Los cuidadores
La doctora Badell atendió a Oriannys, una niña de un año que tenía fiebre y diarrea. Había dejado de comer y había perdido peso debido a una infección por parásitos. La mamá se marchó a las minas dos meses antes, en septiembre de 2021, y el papá quedó a cargo de Oriannys y sus cuatro hermanos. A Junior, el padre, no le quedaba tiempo para dedicarse a su oficio, pescar en el Orinoco. Alimentaba a Oriannys con leche completa y el resto de la familia comía pescado.
El hermano que le sigue a Oriannys, de cuatro años, preguntaba todos los días por la mamá. “Volverá en unos días”, contestaba la abuela. Él prefería decirle la verdad: que no tenía idea, que no sabía dónde estaba, que no pudo confirmar si estuvo recluida en el hospital del seguro social por un dolor muy fuerte, como le contó una vecina que volvió de las minas. Él fue a buscarla al hospital y no la encontró.
Junior prefiere creer que su esposa trabaja como cocinera. No quiere imaginar que sea trabajadora sexual, como otras vecinas del pueblo que se fueron a las minas. Evita pensar en las historias de homicidios que ha escuchado sobre las minas. Si deja de contar con ella, no sabe cómo afrontará la crianza de los cinco niños. No tiene los 20 dólares que cuesta un pasaje hasta la mina donde ella trabaja ni los 20 que costaría volver. El papá de ella falleció en noviembre y su hermana, que también estaba en las minas, regresó para el funeral. Ella no.
Junior no sabe si la extraña, solo se siente muy cansado.
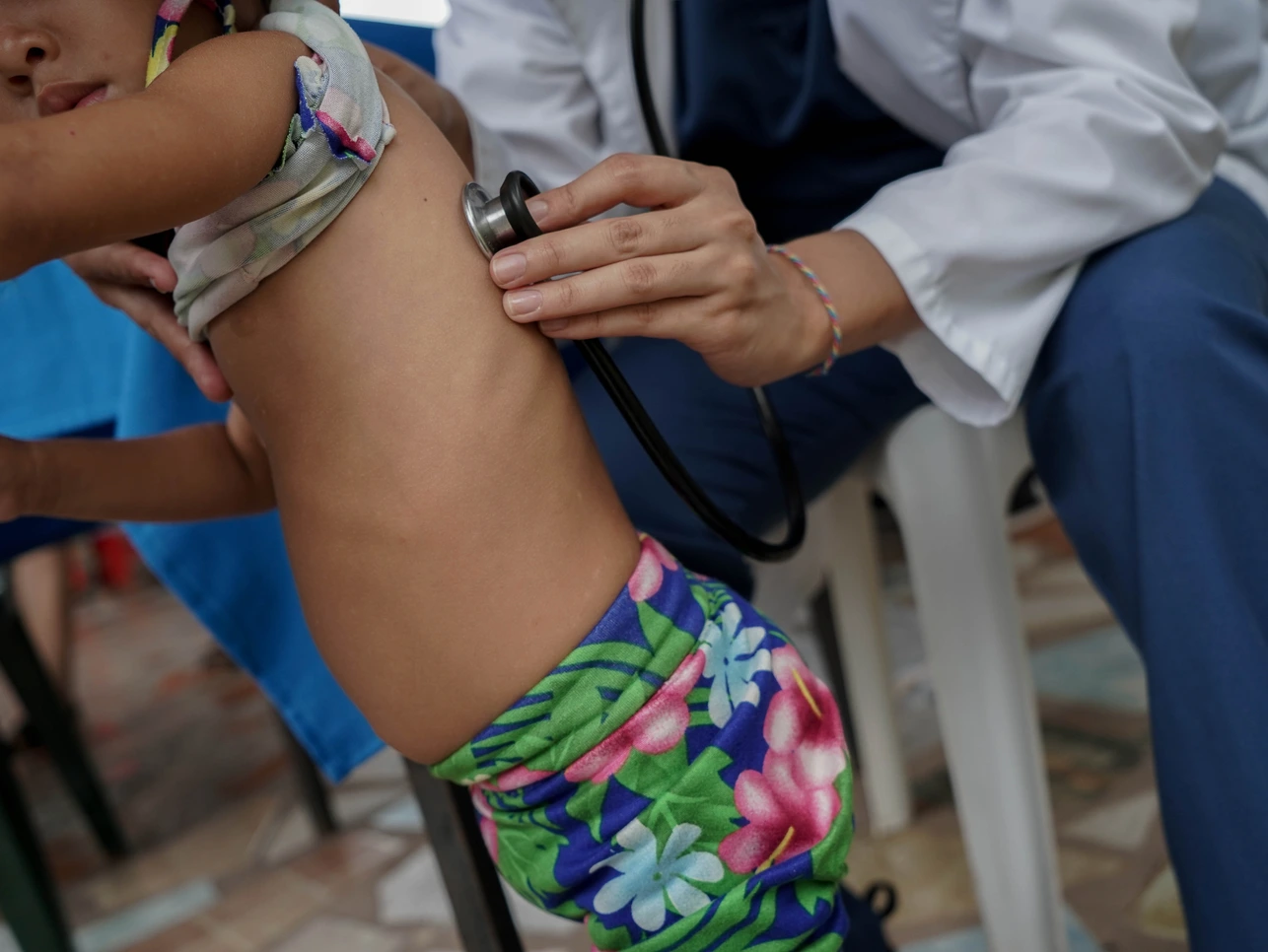
La mamá de Daniel se marchó cuando él tenía un año y cinco meses. Lo dejó con la abuela Fanny, de 55 años. Durante la crianza de cinco hijos y tres nietos, Fanny nunca había visto a un bebé tan apagado como Daniel, incapaz de hablar o llorar para pedir comida, derrumbado donde lo dejaran.
Fanny tuvo la impresión de que la nuera se marcharía sin formalizar quién quedaría a cargo del bebé, así que ofreció ocuparse de él. Quería saberse responsable de tomar las decisiones importantes. Apenas se fue, Fanny comenzó a alimentar a Daniel con el calostro de las vacas, a ver si recuperaba la fuerza y el color.
Daniel llegó al operativo de los pediatras en los Barrancos de Fajardo con tres kilos menos de lo que debería pesar para su edad, pero libre de manchas en la piel y muy despierto. Fanny se enorgullece al verlo correr detrás de las perras para ordeñarlas, como hace su papá con las vacas.
El padre de Daniel tiene 21 años y es hijo de Fanny. Cuando conversan sobre la posibilidad de que la mamá regrese para llevarse al niño, asoma la amenaza de un conflicto familiar.
El papá no está dispuesto a entregar a Daniel, convencido de que la madre no tiene derecho sobre él después de haberlo abandonado. Fanny, en cambio, opina que ella debería tener la oportunidad de criar a su hijo si tiene las condiciones económicas y la estabilidad emocional para hacerlo.
Cuando Daniel escucha el nombre de su madre, se esconde debajo de la cama.
Cándida tiene 43 años. Es canosa, camina despacio, encorvada. Estaba en un servicio de la iglesia evangélica cuando se enteró de que los pediatras estaban en el pueblo, cerca del mediodía. Si lo hubiese sabido antes, habría anotado en la lista a sus hijos José Gregorio, de nueve años, y Ajelex, de siete.
Los tres padecen de sindactilia, una malformación congénita que impide la separación de los dedos durante la gestación. Uno de sus parientes se sometió a una cirugía, y como no quedó bien, evitaron intentar la corrección con otros miembros de la familia.
Pero a Cándida le tenía sin cuidado la sindactilia. Acudió al operativo porque temía que Ajelex desarrollara congalalá como su nieta Darielbis, la menor de su hija.

La mamá de Darielbis se marchó a las minas cuando la bebé tenía tres meses de nacida. Con el paso de las semanas, comenzó a hincharse, le dio diarrea, evacuaba verde. Tenía rosetones en la piel y no dormía. Cuando Cándida tuvo la impresión de que la bebé se desvanecía, por primera vez abordó un mototaxi que la llevó hasta las orillas del Orinoco. Por primera vez cruzó el río y pisó el estado Bolívar. Por primera vez llevó a la niña a un servicio de Pediatría, el del Hospital Raúl Leoni en Guaiparo. A sus siete meses, los médicos le diagnosticaron desnutrición severa y una infección por lombrices. Una vecina dijo que aquello era congalalá. Ella no entendía ni a uno ni a otro, sus hijos no habían sufrido de aquella enfermedad.
Cándida contactó a la madre en las minas y se quedó junto a Darielbis en el hospital. Cuando su hija llegó para relevarla, Cándida se marchó a casa con los pies hinchados, estaba segura de que esa noche se le había paralizado la mitad de la cara y el cuerpo. Los médicos transfundieron a la bebé y recetaron unos antibióticos que la familia no pudo costear.
Cándida soñó que Darielbis la llamaba: “Nana, nana”. Estaba recogiendo leña en el patio cuando su hija le avisó por teléfono que la niña había tenido un paro respiratorio. El servicio de Pediatría disponía de una sola unidad de oxígeno, que en ese momento estaba usando otro niño.
—Mami, la niña falleció.
La hija de Cándida decidió volver a las minas con sus tres hijos de cinco, siete y diez años. Cándida trató de persuadirla, pero ella respondió que desde la mina podía enviar dinero para sus hermanos menores. Recientemente, Cándida se ha comunicado con otra de sus hijas, que también está en las minas, pero desde hace dos semanas no habla con la mamá de Darielbis ni con sus nietos.
Poco antes de terminar el operativo, los médicos se sorprendieron al recibir a una madre con un niño de nueve años, que instintivamente comía tierra para compensar la falta de hierro en su dieta, como hacen los perros. Si comiera carne, huevos o espinacas, no recurriría a la tierra para subsanar la deficiencia nutricional.
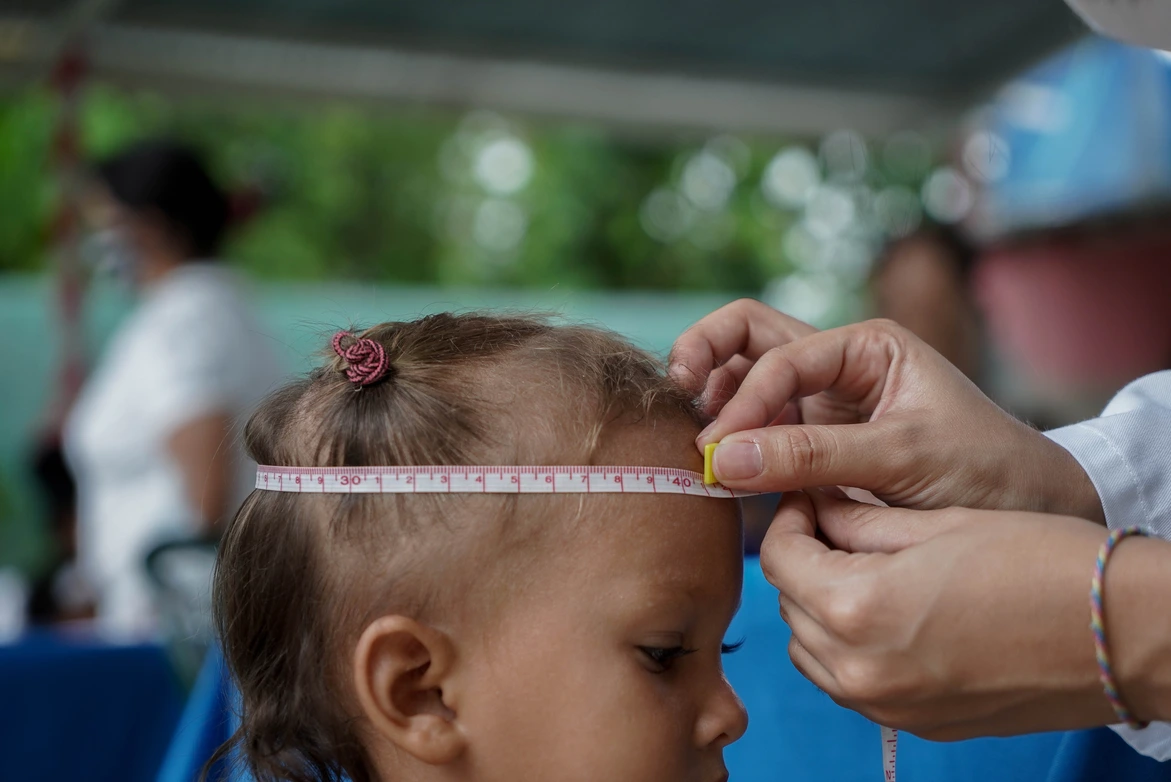
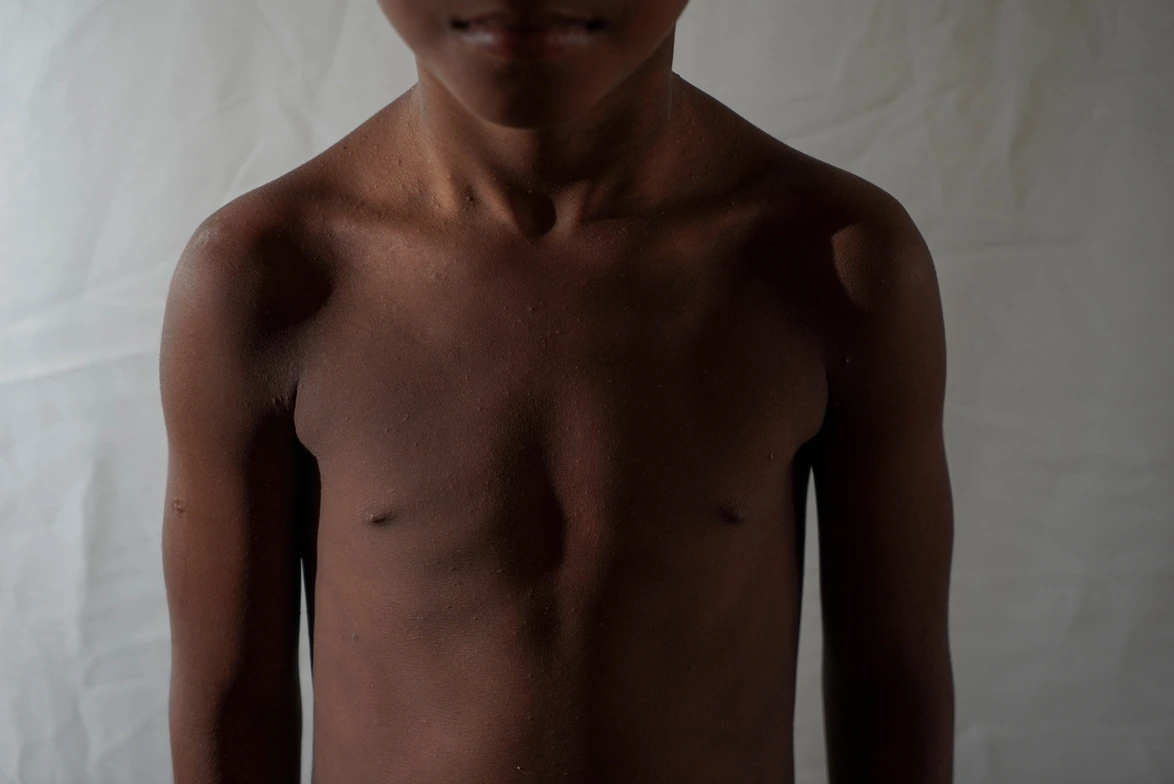
De los 40 niños que fueron atendidos durante aquella jornada en noviembre de 2021, la mitad fue diagnosticada con desnutrición y recibió suplementos. En promedio, los desnutridos estaban 25,5% por debajo de la media de peso para la edad y 11,56% estuvo por debajo de la media de talla para la edad. 62,5% de los pacientes fueron niñas, quienes mostraron peores condiciones nutricionales que los varones.
La mina
Eumelis Moya, académica de la Universidad Católica Andrés Bello, investiga prácticas de esclavitud moderna en el Arco Minero. Desde 2019 documenta si en Venezuela hay personas que trabajan bajo amenazas de violencia y coacción, por abuso de poder o engaño o si pierden el control sobre sus cuerpos mientras sirven a otros.
La Organización Internacional del Trabajo define seis formas para obligar a una persona a trabajar en el siglo XXI: trata de personas, trabajos y servicios forzados, explotación sexual, servidumbre, matrimonios tempranos y trabajo por alimentos. Alrededor de 40,3 millones de personas en el mundo viven en estas condiciones, el equivalente a casi toda la población de Argentina, el doble de la chilena y cuatro veces más que la de República Dominicana.
La organización internacional Walk Free estimó que la mayoría de los casos en el continente americano se registraron en Venezuela, donde alrededor de 174.000 personas fueron sometidas a prácticas esclavistas en 2018.
Como coordinadora del Centro de Derechos Humanos de la UCAB en Ciudad Guayana, la abogada debía diseñar una estrategia para franquear la custodia de los grupos armados que controlan los territorios del Arco Minero y lograr acceso a trabajadores de las minas. El equipo de Eumelis comenzó a monitorear la prensa, buscó aliados en pueblos mineros como Tumeremo, Las Claritas o El Callao, hasta que estuvo listo para viajar y recolectar entrevistas.
Por la Plaza Bolívar de Tumeremo deambulaban muchachas que parecían no tener nada que hacer. Un contacto local explicó que ofrecían servicios sexuales o esperaban a que las reclutaran para ir a las minas. Unos 20 niños dormían y jugaban en las esquinas. Eran hijos de mujeres que se marcharon a las minas, donde eran considerados “elementos distractores” por los jefes. Esperaban en la plaza a que sus madres regresaran.
La explotación laboral y la explotación sexual son las formas de esclavitud moderna más comunes practicadas en las minas venezolanas, según los reportes de la UCAB. En el primer caso, se trata de mineros que trabajan más de 12 horas al día, a la intemperie y sin ninguna protección contra accidentes en la excavación por el oro. En el segundo caso, las mujeres son obligadas a brindar servicios sexuales en condiciones que no pueden controlar ni negociar.
Los investigadores estimaron que 74% de las víctimas son mujeres. De ellas, una de cada cuatro son niñas y adolescentes.
Algunas contaban que recibían ofertas para ser cocineras, lavanderas o encargadas de tiendas, y luego eran obligadas a trabajar en las currutelas, como llaman a los burdeles de las minas: ranchos de zinc y palo donde se cuelga una hamaca al lado de la otra, separadas por plásticos, donde las parejas tienen sexo mientras pululan los mosquitos transmisores de la malaria. Los municipios mineros de Bolívar son las zonas más endémicas de paludismo en el continente americano.
Quienes aceptaban ir como trabajadoras sexuales no podían decidir cuántos clientes atenderían cada día; tampoco podían huir porque les arrebataban sus cédulas de identidad para obligarlas a quedarse. No podían reclamar cuando no les pagaban las tarifas acordadas ni cuando las forzaban a trabajar sin cobrar.
En las entrevistas, los mineros cuentan que buscan a mujeres de senos prominentes, cinturas estrechas y traseros grandes. Están dispuestos a pagar más si son adolescentes, aseguran que no es necesario “renovarlas tan rápido”. Eumelis y su equipo calculan que “la edad de oro” comienza a los 13 años.
En sus archivos identificaron un caso como “la viudita del minero”, una adolescente de 13 años que estaba casada con un minero de 30. La muchacha fue entregada por su papá, un hombre de 54 que estaba casado con una mujer de 25.
Una niña indígena de 12 años fue entregada por su padre para que trabajara como doméstica. Prometieron costear sus estudios a cambio de que atendiera a la hija de la familia, otra niña de su edad. Durante seis meses, el padre no tuvo noticias de la hija hasta que descubrió que había sido subastada en una mina. Su virginidad valió 13 gramos de oro, entre 390 a 455 dólares.
Las mujeres que regresan de las minas llevan a cuestas un estigma que Eumelis Moya experimentó en carne propia. Durante una visita a una mina, quedó hipnotizada con el brillo de unos cuantos gramos de oro. Compró lo que pudo. Sus contactos locales dijeron que no era prudente regresar a Puerto Ordaz con aquello encima. Entró en una casa de cambio y dijo que quería vender oro. El dependiente la observó sonreído, la recorrió de arriba a abajo. Ella se subió el escote para cubrirse de aquella mirada. El hombre examinó el material y dijo que la habían engañado. Aquello no era oro.
Gracias al análisis de imágenes satelitales, las ONG que pertenecen a la Red Amazónica de Información Socioambiental Georreferenciada calcularon que 189.000 personas trabajaban en las minas de oro en los estados Amazonas, Bolívar y Delta Amacuro en 2018. Es la única estimación que existe sobre la mano de obra dedicada a la minería en Venezuela durante los primeros años del Arco Minero.

La madre
Mariángel figuraba en los registros de la Clínica Pediátrica Dr Carlos Hernández Acosta como una paciente con el síndrome del hijo de la mina. A los seis meses de nacida tenía el abdomen y las extremidades hinchadas, estaba llena de rosetones. No era amamantada ni recibía leche de fórmula. El doctor Hernández advirtió a la cuidadora que si seguía alimentando a la niña con crema de arroz, azúcar y agua de pasta, la mataría.
Dalia* estaba sorprendida. Había criado a sus tres hijos biológicos con crema de arroz, tal como lo había hecho su madre, porque sus pezones sangraban cuando intentaba dar pecho. No entendía por qué estaba mal repetir la receta con la niña que estaba cuidando.
La segunda vez que los médicos vieron a la niña tenía dos años y cuatro meses. Esta vez se llamaba Victoria. Dalia le cambió el nombre porque había vencido la muerte durante una crisis asmática. Y la presentaba con su apellido porque ya no estaba dispuesta a devolverla a la madre.
Dalia conoció a Mila*, la mamá biológica de Victoria, en una sala de hospitalización en el Hospital Ruiz y Páez de Ciudad Bolívar. Mila esperaba que la niña saliera de la incubadora, mientras Dalia acompañaba a su hija de 15 años que acababa de tener un aborto. Mila dijo que era mujer minera y puso a la orden dinero en efectivo.
Su sueño era tener un negocio de venta de comida en las minas. Luego reveló que era trabajadora sexual. Como no podía ocuparse de la bebé en la mina, ofreció mandarle oro y dinero a Dalia a cambio de que se encargara de la niña. Aunque Mila era una desconocida, Dalia necesitaba ingresos y aceptó.

Mila amamantó a la bebé durante mes y medio y se marchó.
Dalia intentó contactarla por Facebook dos meses después para informarle que la niña estaba grave por el asma. Pero Mila la había bloqueado. No volvió a saber de ella hasta que Victoria tenía dos años y medio. Dalia intentó registrar a la niña, pero como no era su hija, un funcionario le pidió 300 dólares para hacer el trámite. Dalia soltó una carcajada.
No tenía ni diez para comprar la leche de fórmula que recetó el doctor Hernández. El hombre se sentía generoso aquel día y bajó la tarifa a la mitad. Dalia amenazó con denunciarlo.
Dos años y ocho meses después de ver a su hija por última vez, Mila contactó a Dalia por Whatsapp para preguntar por Victoria. Aseguró que no tenía intención de quitársela, solo quería verla.
Dalia no se atrevió a confesar que la necesitaba para registrar a Victoria como su hija. Sin una partida de nacimiento no podía viajar con la niña fuera de Ciudad Bolívar, tampoco inscribirla en el colegio. En octubre de 2021, los directores de la escuela donde trabajaba Dalia como cocinera aceptaron a Victoria en el maternal mientras la legalizaba.
Dalia llevó a Victoria a su tercera consulta en la clínica pediátrica un día después del operativo. De nuevo, la niña estaba gorda pero desnutrida, tenía la barriga hinchada por lombrices.
La doctora Badell le entregó una bolsa con RUTF rojos y recetó desparasitantes. Al preguntar cómo eran sus condiciones de vida, supo que Victoria dormía con el papá de Dalia, un hombre de 72 años.
—¿Por qué no duerme contigo? No me gusta que la niña duerma con el abuelastro —dijo la pediatra alarmada.
—Es que a ella le gusta dormir con mi papá —respondió Dalia mientras acomodaba a la niña en su regazo.
Dos días después, Dalia nos recibió en su casa en Ciudad Bolívar. Era de cemento y tenía una habitación, un baño, una sala y una cocina. El Graffar habría indicado que Victoria pudo contagiarse de gusanos al caminar descalza por el patio de tierra que las rodeaba, habitado por matas de plátano, cachorros famélicos, gallinas y basura. Los niños de la zona caminaban descalzos. Si llevara zapatos, los parásitos no entrarían a su cuerpo por la planta de los pies.
Victoria dormía en la casa de al lado con el papá de Dalia, en un cuarto oscuro, sin ventanas ni bombillos. De la pared colgaba un enorme oso blanco de peluche. Separados por una cortina, en otra habitación dormía la segunda hija de Dalia con su novio y su hijo de poco más de un año, que nació después del aborto.

A las 8:30 de la mañana, Dalia sirvió el desayuno: un paquete de galletas de chocolate con leche condensada, que untaba en la mano de Victoria a medida que lo pedía. Cuando le pregunté por qué no alimentaba a Victoria con los RUTF, me miró como si no supiera de qué estaba hablando. Su hija, su nieto y el abuelastro también comieron galletas con leche condensada.
Desde que Dalia retomó el contacto con Mila comenzó a hablarle a Victoria sobre ella. Le dice que tiene dos mamás, quizás mamá Mila venga a visitarla.
—No. Mamá Uche —se niega Victoria con todas las palabras que abarca a sus dos años y ocho meses.
La doctora Badell pronostica que Victoria no querrá saber de Mila cuando crezca. El resentimiento por el abandono materno es otra característica del síndrome del hijo de la mina.
Después de visitar su casa, Dalia me envió el número de Mila. Le conté por Whatsapp que había conocido a Victoria. Le pregunté cómo se sentía vivir lejos de la niña, y respondió que era “demasiado difícil”. Luego insultó a Dalia porque me había dado su contacto. Le dije que mi intención no era molestarla. Quería entender por qué tantas mujeres como ella se veían obligadas a dejar a sus hijos atrás cuando se iban a las minas, y no había logrado contactar a nadie más.
Mila nunca respondió.
Victoria cumplirá pronto tres años. Dalia todavía no tiene su custodia porque no ha podido registrarla legalmente.

El hospital
El doctor Hugo Lezama atravesó la oscuridad que dominaba la entrada del Hospital Pediátrico Menca de Leoni, en pleno mediodía. Esquivaba ágilmente las vigas y los trozos de techo raso que alguien desprendió para robar los cables y las tuberías que tuvo aquel edificio, cuando era el hospital especializado en atención pediátrica más importante del oriente venezolano, al servicio de los habitantes de Ciudad Guayana en Bolívar, y el sur de los estados Monagas, Anzoátegui y Delta Amacuro.
Vestía una bata blanca con un bordado en el pecho que indicaba su nombre y especialidades: pediatra y puericultor. Apuntaba a la sala de consulta externa de pediatría, junto a la de cardiología y el consultorio de vacunación. En los pisos superiores alguna vez hubo quirófanos infantiles, la unidad de cuidados intensivos neonatales, un servicio de rayos X, un laboratorio, un lactario y salas de hospitalización pediátrica para 150 camas. Hablando desde el recuerdo, el doctor Lezama olvidó que caminábamos sobre vidrios, escombros y cenizas.
El fotógrafo, los videastas y yo tratamos de seguirle el paso, temerosos de cortarnos con un filo, sin otra opción que caminar sobre los despojos de historias médicas que no terminaron de quemarse —supone el doctor que durante un incendio—, y que permanecían guardadas en carpetas manilas con el logo azul del Instituto Venezolano de los Seguros Sociales, el organismo que comparte con el Ministerio de Salud la administración de los hospitales en Venezuela.
El Menca de Leoni fue inaugurado el 23 de septiembre de 1985 como anexo pediátrico del Hospital Raúl Leoni en San Félix, al noreste del estado Bolívar. Fue financiado por la Corporación Venezolana de Guayana (CVG), una entidad estatal creada por el gobierno de Rómulo Betancourt en 1960 para planificar y dirigir el desarrollo industrial y minero del Macizo Guayanés, una de las zonas geológicas más antiguas de la tierra, rica en minerales como el oro.
En un cuarto a la derecha estaba la oficina de Fundaserpe, la Fundación de Amigos del Servicio Pediátrico Menca de Leoni, que organizaba conciertos con cantantes venezolanos como Oscar de León, Franco de Vita, Ilan Chester y el maestro Simón Díaz, para recoger fondos a favor del hospital. Fundaserpe canalizaba los donativos de la CVG y empresas privadas que permitieron dotar de equipos médicos a los servicios, y abrir siete posgrados, entre los que destacaban Pediatría y Puericultura, Terapia Intensiva Pediátrica, y Neonatología.
El hospital llegó a tener un servicio de cardiología pediátrica tan robusto que no era necesario referir a ningún paciente a Caracas para obtener un diagnóstico especializado o ejecutar una cirugía compleja, recordó Lezama. En vista de que el hospital no se reactivaba, los especialistas se jubilaron, se mudaron a la atención privada o emigraron de Venezuela.
La gobernación del estado Bolívar ordenó el cierre del hospital para reparar una fuga de aguas negras que se acumulaban en el sótano, en abril de 2018. Un mes después, durante una alocución de campaña para las elecciones presidenciales, el mandatario Nicolás Maduro prometió coordinar con el mayor general Justo Noguera, gobernador de Bolívar, los recursos para recuperar el Menca de Leoni. Reunido con médicos y enfermeras del hospital, el militar ofreció invertir en las refacciones el equivalente a más de 18 millones de dólares.


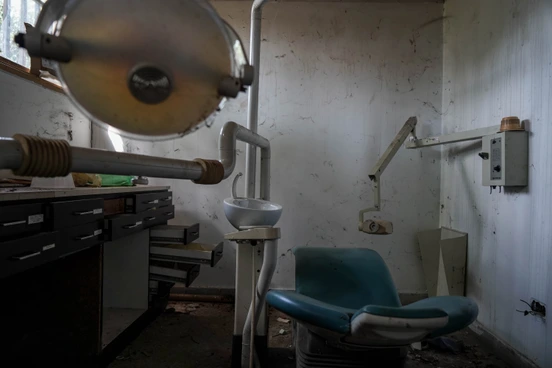





Una empleada del hospital que pidió anonimato contó que una semana después del cierre habían desaparecido las neveras de las oficinas administrativas del hospital, mientras era custodiado por la milicia bolivariana. Cuatro años más tarde, en noviembre de 2021, no quedaban ni las rejas que marcaban el perímetro del edificio.
El doctor Hernández nos acompañó a la visita. Entre los escombros rescató ambú pediátricos, las bombas de plástico que se utilizan en la reanimación cardiopulmonar de los niños.
—Esto no se consigue en Venezuela —dijo asombrado.
Desde finales de 2016, Cáritas monitorea la desnutrición infantil en las parroquias de la Iglesia católica venezolana. Voluntarios pesan y miden a los niños menores de cinco años que acuden a Saman, un sistema de alerta, monitoreo y atención para niños desnutridos diseñado por la nutricionista Susana Raffalli. El análisis de 46.462 mediciones recogidas entre 2017 y 2019 reveló que la prevalencia de emación (bajo peso para la altura) fue alta y la del retraso de crecimiento fue muy alta, de acuerdo a las categorías de la OMS para definir una crisis de salud pública.
Los resultados revelaron “umbrales alarmantes”, concluyó Raffalli en un artículo publicado por la revista Frontiers in Sustainable Food Systems en mayo de 2021. Todos los niños mostraron algún grado de retraso del crecimiento lineal. Aunque la mayoría fue dada de alta con un peso saludable para la estatura, persistió el retraso en el crecimiento, una tendencia que se replica en países con pobreza crónica.
En 2020 había 9,1 millones de personas “subalimentadas” en Venezuela, más de un tercio de su población. Es el peor registro en la región después de Haití, reportó Naciones Unidas en el informe Panorama de la seguridad alimentaria y nutricional en América Latina y el Caribe.
Sobre el mueble que alguna vez sirvió como módulo de información en el piso uno, donde funcionaban los quirófanos y la terapia intensiva, había un manual en inglés de cuidados intensivos neonatales que sobrevivió al incendio, abierto en la página 81, como si alguien lo estuviera leyendo.
Mientras recorríamos el hospital, se escucharon gritos en la entrada. El doctor Hernández se asomó para verificar que no eran milicianos ni colectivos —grupos armados afines al gobierno— que buscaban impedir la presencia de periodistas. Era una pareja de transeúntes con un niño en brazos que preguntaba si pertenecíamos a la gobernación y planeábamos reactivar el hospital. Cuando explicamos que no, se dieron media vuelta y siguieron su camino cabizbajos.
El Menca de Leoni queda a diez kilómetros de los Barrancos de Fajardo, unos 40 minutos en chalana por el Orinoco y en automóvil. Es el hospital pediátrico más cercano a Jendriannys, Daniel, Oriannys, José Gregorio y Ajelex. El lugar donde habrían podido tratar a Emiliannis y a Darielbis cuando sufrieron los paros respiratorios.
*El nombre verdadero fue cambiado para proteger la identidad.
Este fue un proyecto liderado por Valentina Oropeza, que fue producido por Prodavinci con el apoyo del Pulitzer Center, y en alianza con Univisión.
Créditos:
Dirección general: Ángel Alayón y Oscar Marcano.
Jefatura de investigación: Valentina Oropeza.
Jefatura de diseño: John Fuentes.
Textos: Valentina Oropeza.
Edición: Patricia Clarembaux, Indira Rojas, Luisa Salomón, Ricardo Barbar, Oscar Marcano y Ángel Alayón.
Fotografías: Manaure Quintero.
Concepto gráfico, desarrollo y montaje: John Fuentes
Dirección y cinematografía del documental: Edwin Corona.
Producción: Valentina Oropeza, Patricia Clarembaux, Andrea Patiño y Federica Narancio.
Cámara y asistencia de producción: Stefanía Chehade.
Posproducción: Ivana Contreras y Ariatna Pelaez.
Animaciones: Diego Medrano.
Mezcla de audio: Rafael Rico.
Redes sociales: Indira Rojas y Salvador Bensayag.
Agradecimientos: Doctora Zaira Páez de Andrade, doctora Celia Castillo, doctora Tamara Salmen, doctora Morella Sarmiento, Susana Raffalli, doctor José Francisco, doctor Huniades Urbina, doctor Francisco Cárdenas y el equipo del Pulitzer Center.